Pourquoi c'est important

Photo de PNW Production | Pexels
Le système de surveillance de la mortalité maternelle des CDC présente des statistiques inquiétantes sur la mortalité maternelle aux États-Unis et les disparités existantes. Des recherches mises à jour sur les décès maternels aux États-Unis de 2016 à 2017 ont révélé que le taux de mortalité maternelle chez les femmes noires non hispaniques était 3,5 fois supérieur à celui des femmes blanches non hispaniques, ce qui contredit des recherches antérieures qui avaient calculé un taux de mortalité 2,5 fois plus élevé pour les femmes noires. La période post-partum offre une opportunité importante d'intervenir avant que les résultats ne se reproduisent ou ne s'aggravent plus tard dans la vie et/ou lors de futures grossesses (par exemple, une maladie cardiovasculaire ou un diabète ultérieurs).
En prévision du lancement de la communauté d’apprentissage IHI Eliminating Inequities and Reducing Postpartum Morbidity and Mortality, nous avons mené un cycle d’innovation de 90 jours pour répondre à la question suivante : quelles interventions et mesures connexes les systèmes hospitaliers peuvent-ils tester pour améliorer de manière fiable les soins post-partum et l’équité pour les personnes qui accouchent ? Nous avons identifié quatre domaines clés d’intervention, qui peuvent éclairer les projets d’amélioration entrepris par les participants de la communauté d’apprentissage :
- Réduire la variabilité, notamment dans les pratiques d’éducation à la sortie de l’hôpital et les signes avant-coureurs après la naissance : s’efforcer d’assurer la cohérence pour l’ensemble de la population de patients et mesurer ce qui a été appris, et pas seulement ce qui a été transmis ;
- Offrir une formation sur les préjugés implicites à l’ensemble du personnel ;
- Établir des partenariats étroits pour comprendre les défis de mise en œuvre spécifiques aux organisations partenaires et pour mieux comprendre ce que les personnes qui accouchent veulent et ont besoin dans la période post-partum immédiate ;
- Dans la mesure du possible, collaborez avec la médecine d’urgence, la santé comportementale et la pédiatrie pour favoriser la continuité des soins.
Nos méthodes de recherche ont consisté à analyser la littérature et à mener des entretiens qualitatifs avec des experts du domaine. Environ 10 organisations étaient représentées dans notre liste d'entretiens.
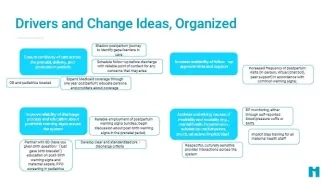
Source : Équipe d'innovation de Institute for Healthcare Improvement
Au cours de nos entretiens, nous avons constaté que de nombreux cliniciens ne sont toujours pas conscients que les États-Unis sont confrontés à une crise de santé maternelle, ce qui signifie que la sensibilisation est un élément essentiel du travail à venir.
Processus de décharge
Nous avons entendu dire que de nombreux problèmes de santé graves et décès surviennent chez des personnes dont les signes vitaux n’étaient pas tout à fait normaux à leur sortie de l’hôpital après un accouchement (hypertension, légère fièvre, etc.). Des critères de sortie standardisés et un suivi concerté pourraient contribuer à éviter certains effets indésirables. Le processus de sortie est très variable, tant entre les établissements qu’au sein de ceux-ci.
Signes d'alerte post-accouchement et urgences post-accouchement
Le personnel des services d’urgence doit être formé pour demander aux femmes en attente de triage si elles ont été enceintes au cours des six dernières semaines, les alertant ainsi des complications potentielles liées à la grossesse et à l’accouchement. Les symptômes cardiovasculaires peuvent se présenter de manière atypique après l’accouchement et peuvent donc souvent passer inaperçus et entraîner des retards importants, potentiellement catastrophiques, dans l’obtention d’un traitement approprié.
L'éducation sur les signes avant-coureurs postnatals, ainsi que l'évaluation, devraient commencer dès la période prénatale et devraient être standardisées pour tous les patients, peut-être en utilisant une liste de contrôle basée sur le DSE pour minimiser l'impact des préjugés inconscients sur les soins. Les personnes chargées de proposer cette éducation devraient tenir compte non seulement du contenu abordé, mais aussi du moment et de la manière dont il est dispensé (par exemple, réveiller une patiente avant l'aube pour revoir les instructions après sa sortie n'équivaut pas à l'approcher alors qu'elle est déjà réveillée et qu'elle a mangé).
Suivi
Les modèles de soins qui intègrent les doulas sont largement vantés et contiennent des éléments d’une conception idéale, mais les obstacles financiers pour de nombreuses patientes et les contraintes de personnel posent des défis pour leur mise en œuvre à grande échelle. En outre, les applications et les startups axées sur la période post-partum, bien que novatrices, ne sont pas actuellement intégrées au système de santé et ne semblent pas combler le fossé en matière d’équité.
Les intervenants-pivots peuvent être recrutés pour tisser des liens avec la communauté et maintenir le contact avec les patientes pendant la période post-partum. Cependant, ces types de programmes n’ont pas de source de financement évidente et peuvent devoir être autofinancés par les établissements de santé qui choisissent de les piloter.
Les nouvelles mères sont souvent dépassées par les besoins de leur nouveau-né et elles risquent de ne pas accorder la priorité à leurs propres soins de suivi. Nous avons entendu dire que, comme les visites virtuelles attirent souvent plus de monde, il pourrait être bénéfique de les proposer plus fréquemment. De même, la colocalisation des soins obstétricaux et pédiatriques offre un guichet unique aux mères et aux nouveau-nés.
Conception centrée sur le patient
Certaines personnes interrogées ont exprimé des inquiétudes quant à la conception centrée sur le patient et à la co-conception de nouvelles interventions. Par exemple, nous avons entendu que les patients devraient avoir leur visite de suivi post-partum programmée avant leur sortie de l'hôpital, et que la visite devrait être programmée dans un délai qui répond aux besoins du patient, plutôt que de se conformer à un calendrier de visites. De même, certaines régions et agences Medicaid choisissent d'ajouter une visite post-partum 1 à 3 semaines après l'accouchement (plutôt que d'attendre les 6 semaines standard), mais les personnes interrogées ont exprimé une certaine inquiétude quant au fait que cette décision n'est pas conçue en collaboration avec les patients et ne tient pas compte des souhaits et des besoins des personnes qui viennent d'accoucher.
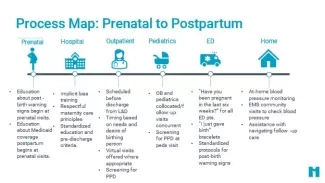
Source : Équipe d'innovation de Institute for Healthcare Improvement
Et ensuite : tester avec les systèmes de santé
Cinq hôpitaux d’accouchement ont été sélectionnés à l’issue d’un processus de candidature compétitif pour rejoindre une communauté d’apprentissage avec IHI, qui a débuté en janvier 2023. Au cours de cet engagement de 6 mois, les hôpitaux participants évalueront leurs données disponibles, cartographieront les processus actuels de soins post-partum et développeront une analyse plus approfondie de « ce qui compte pour vous » pour les personnes qui accouchent, en mettant l’accent sur l’amélioration des soins et des résultats pour les femmes noires. Cela nous aidera à tirer parti des principaux domaines d’amélioration identifiés dans le cycle d’innovation, ainsi qu’à déterminer les leviers et les opportunités à fort impact pour améliorer l’accès et l’expérience des soins et du soutien post-partum.
Deborah Bamel, MPH, est directrice de IHI . Marian Johnson, MPH, est membre du corps professoral de IHI . Marina Renton, MPhil, est chercheuse associée à IHI . Ce projet est financé par Merck for Mothers , l'initiative mondiale de Merck visant à créer un monde où aucune femme ou personne en train d'accoucher ne doit mourir en donnant la vie.
Vous pourriez également être intéressé par :
Cahiers d'amélioration de la qualité pour de meilleurs résultats maternels — Contient des exemples et des modèles pour guider le travail d'amélioration de la qualité axé sur l'amélioration des résultats et de l'équité en matière de santé maternelle
Santé maternelle des femmes noires : réduire les inégalités grâce à la collaboration communautaire

